1. Immunité
L’immunité est l’aptitude du corps humain à tolérer la présence d’un élément « faisant partie » du « corps » humain (soi) et à en éliminer un autre « étranger » (non-soi). Cette capacité discriminatoire confère une protection contre les maladies infectieuses, car la plupart des micro-organismes sont identifiés comme étrangers par le système immunitaire.
Cette immunité vis-à-vis d’un microbe se traduit habituellement par la présence d’anticorps dirigé contre cet organisme (antigène, immunogène). Ces anticorps sont spécifiques. Par exemple, les anticorps anti rougeoleux protégeront une personne exposée à la rougeole, mais n'auront aucun effet si elle est exposée aux oreillons (1) .
Il existe deux types d’immunité
1.1 Immunité active
L’immunité active est la stimulation du système immunitaire conduisant à une immunité humorale (anticorps) spécifique de l’antigène et une immunité cellulaire dont la fonction protectrice est associée à des cellules. Habituellement, elle dure plusieurs années, parfois la vie entière. Une façon d’acquérir une immunité active est de survivre à une infection provoquée par la forme pathogène de l’organisme. En cas de nouvelle exposition au même antigène, les cellules mémoire commencent à se diviser et à produire très rapidement des anticorps pour rétablir la protection .
La vaccination est une façon sûre de produire une immunité active. Les vaccins interagissent avec le système immunitaire et produisent souvent une réponse immunitaire similaire à celle produite par l’infection naturelle, mais sans soumettre l’individu à la maladie et à ses complications .
De nombreux facteurs peuvent influencer la réponse immunitaire à la vaccination, notamment la présence d’anticorps maternels, la nature de l’antigène et sa dose, la voie d’administration et la présence d’un adjuvant (par exemple, une substance contenant de l’aluminium) qui est ajouté pour améliorer l’immunogénicité du vaccin. Des facteurs liés à l’hôte, tels que l’âge, des facteurs nutritionnels, génétiques et la coexistence d’une maladie peuvent affecter la réponse (1) .
1.2 Immunité passive
L’immunité passive est le transfert d’un anticorps produit par un être humain à un autre. Ce transfert peut être naturel (de la mère à l’enfant) ou artificiel (lorsque des taux élevés d’anticorps humains spécifiques d’un pathogène ou d’une toxine sont transférés à des individus non immunisés). La forme la plus courante d’immunité passive résulte du transfert de la mère à l’enfant. Les anticorps reçus de la mère protègent l’enfant contre certaines maladies jusqu’à un an. Cependant, les anticorps maternels peuvent inhiber le succès d’une vaccination avec des vaccins vivants ou vivants atténués en interférant avec la multiplication des virus du vaccin. Par exemple, la vaccination avec le vaccin antirougeoleux vivant atténué doit avoir lieu à un âge approprié (habituellement après 9 mois), lorsque les anticorps maternels (antirougeoleux) chez l’enfant auront chuté..
L’avantage majeur de l'immunité passive c'est que la protection est immédiate, alors que l'immunité active met du temps (habituellement plusieurs semaines) à se développer.
Cependant l’immunité artificielle passive n’apporte qu’une protection temporaire contre l’infection(de 1 à 6 semaines) car les anticorps se dégradent au cours du temps.
L'immunité active dure généralement plusieurs années au cours de la vie (1) .
2.Immunité collective
L’immunité collective décrit l’immunité qui apparaît lorsqu’une population vaccinée confère une protection à des individus non protégés. Selon la théorie de l’immunité collective, dans le cas de maladies transmises d’un individu à un autre, la chaîne de transmission peut difficilement se maintenir lorsqu’un grand nombre d’individus dans la population sont immunisés .
Donc, plus la proportion d’individus immunisés est élevée dans une population, moindre est la probabilité qu’une personne sensible entre en contact avec un agent infectieux. La théorie et la pratique montrent qu’une maladie disparaît habituellement avant que les taux de vaccination n’atteignent 100%. C’est le cas pour la variole et, on l’espère, bientôt aussi pour la poliomyélite. La proportion d’individus immunisés dans une population au-delà de laquelle une maladie ne peut plus persister est le « seuil d’immunité collective » .
Sa valeur varie avec la virulence et la transmissibilité de la maladie, l’efficacité de la vaccination et sa couverture globale, la couverture vaccinale dans la population exposée au risque et la fréquence des contacts entre personnes (1) .
Sources :
-
Manuel mondial pour la surveillance des MPVI [PDF – 4.7 MO]
Il requière Adobe Acrobat Reader pour accéder à ce fichier.
Les vaccins peuvent être vivants atténués, inactivés (antigènes tués), sous-unitaires (antigènes purifiés) ou type anatoxines (composés toxiques inactivés).
Les caractéristiques des vaccins déterminent leur mode d’action (1) .
1. Vaccins vivants atténués
Les vaccins vivants atténués (VVA) dérivent, comme les vaccins inactivés, de virus ou bactéries « sauvages » ou pathogènes. Ces virus ou bactéries sauvages sont atténués ou affaiblis en laboratoire, habituellement par cultures successives.
Les micro-organismes vivants produisent une stimulation antigénique continue, laissant ainsi suffisamment de temps pour la production de cellules mémoire chez la personne vaccinée et ils sont aussi capables de se multiplier à l’intérieur de l’hôte. La réponse immunitaire à un VVA est pratiquement identique à celle produite par une infection naturelle. (1) .
Les VVA peuvent devenir pathogènes, en particulier chez les individus immunodéprimés (par exemple, VIH) ou dans les cas d’infection durable (BCG – lymphadénite locale), ou d’erreur de vaccination (reconstitution, chaîne du froid) (1) .
L’immunité conférée par des vaccins vivants est durable et les doses de rappel ne sont pas nécessaires, à l’exception du Vaccin contre la Poliomyélite Oral , qui nécessite plusieurs doses pour produire une séroconversion. Les VVA sont labiles et peuvent être endommagés ou détruits par la chaleur et la lumière.
Ils doivent être manipulés et stockés avec précaution (1) .
Actuellement, les VVA utilisés en Algérie sont les vaccins : anti rougeoleux, anti ourlien, anti rubéoleux, le vaccin anti poliomyélitique oral (VPO), et le vaccin contre la Fièvre jaune.
Les vaccins bactériens vivants atténués utilisé en Algérie sont: Uniquement le BCG (2) .
2 . Vaccins inactivés (tués)
Les vaccins inactivés sont produits en cultivant, dans un milieu spécifique, des virus (par exemple, le virus de la poliomyélite) ou des bactéries (par exemple, pour le vaccin anti coquelucheux à cellules entières) puis en les inactivant par la chaleur ou des substances chimiques (habituellement le formaldéhyde). Comme ils ne sont pas vivants, ces virus ne peuvent pas se multiplier chez un individu vacciné et ne peuvent pas provoquer la maladie, même chez des personnes immuno-déficientes. (1) .
Les vaccins inactivés sont généralement plus sûrs et plus stables que les VVA, sans risque d’induire la maladie.
Les vaccins inactivés nécessitent l’administration de plusieurs doses. En général, la première dose ne génère pas d’immunité protectrice mais « sensibilise » seulement le système immunitaire. Une réponse immunitaire protectrice ne se développe qu’après l'administration de plusieurs doses ultérieures. La réponse immunitaire à un vaccin inactivé est en général humorale, avec peu ou pas de réponse à médiation cellulaire.
Les titres d’anticorps dirigés contre les antigènes inactivés diminuent avec le temps. Par conséquent, des doses supplémentaires périodiques sont nécessaires pour assurer une immunité durable (1) .
3. Vaccins sous-unitaires
Le micro-organisme entier est cultivé dans des milieux de culture, puis traité de manière à ne purifier que les composants à inclure dans le vaccin. Les vaccins sous-unitaires sont classés en trois groupes : protéiques, polysaccharidiques et conjugués.
3.1. Vaccins protéiques
Les vaccins sous-unitaires peuvent être de nature protéique. Par exemple, le vaccin contre l’hépatite B est obtenu en insérant un fragment du gène du virus de l’hépatite B
dans une cellule de levure. La cellule de levure modifiée produit l’antigène de surface du virus de l’hépatite B en grande quantité ; celui-ci est ensuite purifié, récolté et utilisé pour produire le vaccin (1).
L’antigène recombinant du vaccin de l’hépatite B est identique à l’antigène de surface naturel du virus de l’hépatite B, mais ne contient pas l’ADN du virus et n’est pas capable de se répliquer ni de produire une infection. Les vaccins sous-unitaires protéiques présentent au système immunitaire un antigène dépourvu de particules virales.
Le vaccin anticoquelucheux acellulaire (Ca) est un autre vaccin de nature protéique qui contient une toxine coquelucheuse inactivée (protéine) et peut contenir un ou plusieurs autres composants coquelucheux. La toxine coquelucheuse est modifiée soit par traitement chimique soit par des techniques de génétique moléculaire (1)
3.2.Vaccins polysaccharidiques
Des bactéries infectieuses sont protégées par une capsule polysaccharidique (sucre) qui les aide à échapper aux systèmes de défense immunitaire humains.
Les vaccins polysaccharidiques provoquent une réponse immunitaire dirigée contre cette capsule, cependant, ils ne sont pas très immunogènes et induisent uniquement une immunité à court terme, en particulier chez les nourrissons et les jeunes enfants.
Des doses répétées de ces vaccins ne provoquent pas de réponse efficace car les anticorps induits par les vaccins polysaccharidique ont une activité fonctionnelle inferieure à celle induite par les antigènes protéiques et qui sont principalement des IgM.
A la fin des années 1980 il a été découvert un processus de conjugaison qui a pu résoudre ces problèmes où on combinait chimiquement le polysaccharide à une protéine et ceci augmentait considérablement la réponse immunitaire dans les rappels de doses chez les nourrissons et les jeunes enfants .
Les vaccins polysaccharidiques purs sont disponibles pour les infections à pneumocoque , les infections à méningocoque et Salmonella typhi. (3) .
3.3.Vaccins conjugués
Comme décrit précédemment, les nourrissons et les jeunes enfants ne répondent pas suffisamment bien aux vaccins polysaccharidiques qui entraînent la production d’anticorps par un mécanisme indépendant des lymphocytes T donc ils ne parviennent pas à induire une mémoire immunologique.
Les antigènes polysaccharidiques qui sont chimiquement liés (conjugués) à une protéine induisent de fortes réponses immunitaires et une mémoire immunitaire chez les jeunes enfants.
De ce type de vaccins on cite :les vaccins anti-Haemophilus influenzae de type b (Hib), antipneumococciques(VPC-7, VPC-10, VPC-13) et antiméningococcique A (3).
4. Vaccins à base d’anatoxines
Certaines infections bactériennes (diphtérie, tétanos), les manifestations cliniques de la maladie sont provoquées par les toxines qu’elles sécrètent.
Les vaccins à base d’anatoxines sont produits en purifiant la toxine et en l’altérant chimiquement. Bien qu’elle ne soit plus toxique, elle est toujours capable d’induire une réponse immunitaire spécifique protectrice contre l’effet de la toxine. Afin d’amplifier la réponse immunitaire, l’anatoxine est associée à un adjuvant (par exemple, des sels d’aluminium). Les anatoxines ne sont pas très immunogènes et nécessitent des doses de rappel. Elles sont stables, durables et ont un bon profil d’innocuité (1) .
sources :
1- vaccines-safety-training.org
2- Guide pratique de mise en oeuvre du nouveau calendrier national de vaccination [PDF – 1.47 MO]
Il requière Adobe Acrobat Reader pour accéder à ce fichier.
1. Adjuvants :
Afin de réduire la quantité d’antigène (immunogène) par dose ou le nombre total de doses nécessaires, on peut ajouter au vaccin une substance qu'on appelle Adjuvant qui est capable de renforcer la réaction immunitaire en termes d’intensité et/ou de durée, les plus couramment utilisés depuis des décennies sont: les sels d’aluminium
(phosphate d’aluminium potassique ou sulfate d’aluminium potassique), ils sont sans danger .
Dans de rares cas, les adjuvants peuvent provoquer des réactions au site d’injection (nodules sous-cutanés, abcès stériles, inflammation granulomateuse, hypersensibilité de contact), en particulier si la technique d’administration est mauvaise (par exemple, sous-cutanée).
Les vaccins contenant des adjuvants doivent être administrés par voie intramusculaire (1).
2. Antibiotiques
Des antibiotiques sont utilisés pendant la phase de fabrication des vaccins pour empêcher la contamination bactérienne des cellules en culture tissulaire dans lesquelles les virus sont produits. Par exemple, les vaccins ROR et VPI contiennent chacun moins de 25 microgrammes de néomycine par dose (moins de 0,000025 g). Les personnes ayant une allergie connue à la néomycine doivent être étroitement surveillées après une vaccination pour le risque allergique, mais qui reste très rare(1).
3. Conservateurs
Ce sont des substances chimiques (par exemple, le thiomersal, des dérivés phénolés) ajoutées aux vaccins inactivés ou sous-unitaires afin d’inactiver les virus, neutraliser les toxines bactériennes et prévenir les infections secondaires graves en lien avec une contamination bactérienne ou fongique lors de l’utilisation de flacons multidoses.
Le thiomersal, qui contient de l’éthylmercure, a fait l’objet d’un examen public approfondi , mais aucune preuve d’une quelconque toxicité du thiomersal dans les vaccins n’a été apportée.
L’ Agence Européenne du Médicament (EMA) a souligné que vis-à-vis de la population générale, y compris des enfants, le bénéfice de l’utilisation des vaccins contenant du thiomersal reste très largement supérieur au risque non démontré, associé aux très faibles doses de thiomersal présentes dans les vaccins. Les vaccins contiennent des doses minimes de thiomersal, (entre 0.003% et 0.01%, soit au maximum 25-50ug/dose). A ces doses, et dans la situation et les conditions d’emplois, tout risque de toxicité est a priori exclu (2) .
Le formaldéhyde, un agent inactivant, est utilisé pendant le processus de fabrication pour inactiver les virus et les bactéries et neutraliser les toxines et il est presque totalement éliminé pendant le processus de purification (1) .
4. Stabilisants
Les stabilisants permettent de maintenir l’efficacité d’un vaccin pendant son stockage.
Pour garantir la qualité du produit (antigénicité) ou sa stabilité, des composés peuvent être ajoutés aux vaccins pour remédier aux problèmes d’acidité, d’alcalinité (pH), d'instabilité et de température.
La stabilité des vaccins est essentielle, en particulier si la chaîne du froid n’est pas fiable.
L’instabilité peut entraîner une diminution de l’efficacité des VVA et une perte d’antigénicité du vaccin. Les agents stabilisants sont notamment le Chlorure de Magnesium (MgCl2), Sulfate de Magnesium (MgSO4), le lactose-sorbitol et le sorbitol-gélatine (1) .
5. Matériaux de culture cellulaire résiduels
Exemple: Protéine d'œuf
Elle est utilisé pour cultiver suffisamment de virus ou de bactéries utiles à la fabrication de certains vaccins : anti grippal, ROR , Haemophilus influenzae...
L'allergie à l'œuf n'est pas une contre-indication à un vaccin qui contient des résidus de cette protéine .
Bien que le ROR soit cultivé dans des cultures de tissus d'embryons de poulet, plusieurs études ont documenté son innocuité chez les enfants souffrant d'une allergie sévère aux œufs. Des risques de manifestations allergiques peuvent survenir il est conseillé de l’administrer en milieu hospitalier (3)
Pour obtenir une liste complète des composants du vaccin ( Excipients et milieu de culture),
consultez la notice à l' adresse www.immunize.org/fda)
ou visitez le site www.cdc.gov/vaccines/pubs/. pinkbook / téléchargements / annexes / B / excipient-table-2.pdf
Sources:
- Manuel mondial pour la surveillance des MPVI,OMS 2015 [PDF – 4.7 MO]
Il requière Adobe Acrobat Reader pour accéder à ce fichier. - https://ansm.sante.fr/S-informer/Communiques-Communiques-Points-presse/THIOMERSAL
- http://www.cdc.gov
Position du nourrisson avant tout acte vaccinal
Avant toute administration de vaccin au bébé, il est primordial d’adapter au préalable la position adéquate pour qu’il reçoive son vaccin en toute sécurité (1).
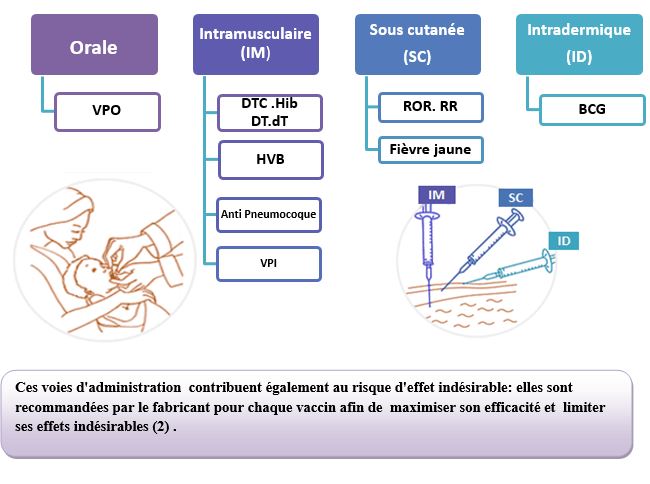
- Voie intramusculaire
- Chez l’enfant âgé de moins de 2 ans : l’injection doit être pratiquée préférentiellement dans la partie antéro-latérale de la cuisse de l’enfant.
- Chez l’enfant âgé de 2 ans et plus : l’injection doit être pratiquée préférentiellement dans le muscle deltoïde (1).
- Voie intradermique
La voie intra dermique doit se pratiquer comme suit :
- Injecter à l’aide d’une seringue graduée 0,05 ml de vaccin reconstitué chez le nouveau-né ou le nourrisson jusqu’à l'âge de 12 mois, et 0,1 ml pour les enfants de plus de 1 an :
- Piquer tangentiellement à la peau, dans la direction de l’épaule, biseau de l’aiguille vers le haut, de façon à former une papule blanche en peau d’orange de 0,5 cm de diamètre environ (taille d’une lentille) ;
- Pratiquer l’injection intradermique au niveau de la face antéro-externe de l’avant-bras gauche (1).
- Voie sous cutanée
- Désinfecter, la peau à l’alcool et piquer en pinçant la peau, et pousser l’aiguille de biais sous la peau pincée.
- Ne jamais pointer l’aiguille perpendiculairement à la peau.
- Pratiquer l’injection sous cutanée au niveau de la fosse sous épineuse ou au niveau de la face externe du bras (1).
- Voie Orale
Le vaccin antipoliomyélitique Oral (VPO) est le seul vaccin administré par voie Orale. Il est conditionné en flacons compte-gouttes. Il est à utiliser comme suit :
- Ouvrir la bouche de l’enfant en lui pinçant doucement les joues entre le pouce et l’index de façon à lui écarter les lèvres.
- Tenir le compte-gouttes à 45° au-dessus de la bouche de l’enfant
- Laisser tomber 2 gouttes de vaccin sur la langue de l’enfant
- Si l’enfant recrache le vaccin, refaire l'opération (1).
|
Ces voies d'administration contribuent également au risque d'effet indésirable: elles sont recommandées par le fabricant pour chaque vaccin afin de maximiser son efficacité et limiter ses effets indésirables (2) . |
Sources :
-
Guide pratique de mise en oeuvre du nouveau calendrier national de vaccination [PDF – 1.47 MO]
Il requière Adobe Acrobat Reader pour accéder à ce fichier.
- http://vaccine safety-training.org
Les contre-indications à la vaccination sont rares, elles sont liées à l'état de santé et aux antécédents de la personne à vacciner qui peuvent augmenter le risque d’une réaction indésirable grave.
La réaction anaphylactique est une des réactions post vaccinales les plus graves et constitue la seule contre-indication applicable à l’administration de doses ultérieures du même vaccin.
La plupart des contre-indications telles que des maladies aiguës (par exemple, une infection aiguë du tractus respiratoire) ou un traitement avec des stéroïdes sont temporaires, le vaccin peut être administré plus tard.
Ces contre-indications sont dites temporaires ou relatives (1) .
Exemple :cas de patient nécessitant une corticothérapie
Les vaccins inactivés et les vaccins à virus vivants doivent être administrés bien avant le début du traitement par corticostéroïdes , dans la mesure du possible, pour application du calendrier vaccinal.
Cas échéant, les vaccins à virus inactivés doivent être administrés au moins deux semaines avant le début du traitement par corticostéroïdes , et les vaccins à virus vivants doivent être administrés au moins 4 semaines avant (2) .
Les précautions ne sont pas des contre-indications, mais concernent des événements ou des états qui peuvent être pris en compte pour déterminer si les bénéfices du vaccin excèdent les risques (un patient immunodéprimé ou une femme enceinte).
Les précautions indiquées sur l’étiquette du produit peuvent quelquefois être mal interprétées .
Il n’existe pas de preuve indiquant que la vaccination des femmes enceintes avec des vaccins viraux ou bactériens inactivés ou des anatoxines présente des risques pour le fœtus. L’administration de VVA à une femme enceinte pose un risque théorique pour le fœtus. Cependant, les bénéfices de la vaccination des femmes enceintes excèdent habituellement les risques potentiels lorsque la probabilité d’une exposition à une maladie est forte et lorsque l’infection pourrait mettre la mère ou le fœtus en danger .
L’innocuité et l’efficacité des vaccins chez des personnes immunodéprimées dépendent du type d’immunodépression et de son degré. Chaque personne immunodéprimée est particulière et présente des caractéristiques uniques par rapport à la vaccination. Il existe un risque d’évolution vers une maladie grave et de décès si les personnes immunodéprimées ne sont pas suffisamment immunisées et un maximum d’efforts doit être fait pour assurer une protection adéquate par la vaccination. Cependant, l’utilisation inappropriée de VVA chez des individus immunodéprimés peut provoquer des événements indésirables graves, résultant d’une multiplication incontrôlée du virus ou de la bactérie du vaccin (1) .
Voir les situations particulières sur: https://redbook.solutions.aap.org/SS/Immunization_Schedules.aspx
Sources:
1- Manuel mondial pour la surveillance des MPVI [PDF – 4.7 MO]
Il requière Adobe Acrobat Reader pour accéder à ce fichier.
2- Red Book 2018 ,31 édition .Page 84.
Dernière mise à jour Novembre 2018







